近來醫學技術突飛猛進,許多醫學難題都已有長足的進步,然而仍有許多課題尚未有突破性的發展需要人類進一步的研究,其中首推癌症、病毒感染以及免疫病。無可否認的免疫學研究的確是近年的醫學主流之一,每天都有新的發現。
基礎免疫學-運用到臨床時主要分為過敏症及風濕症,兩者是截然不同的領域但私底下又有相輔相成的關係。其實免疫症並不局限於風濕症,舉凡人類各系統許多疾病都屬於免疫病變,例如病毒性肝炎、甲狀腺炎、多發性神經炎、血小板低下症等一般熟知的疾病,其基本致病原因都是源於免疫傷害,只不過因為病變局限於單一器官才歸屬於腸胃科、新陳代謝科、神經科亦或血液科。風濕病則是波及全身器官的免疫病變,是一種多器官免疫傷害疾病。臨床表現多變,相當複雜。要能成功治療風濕病除了詳細的物理檢查之外,更必需瞭解疾病在時間縱貫面的表現以及疾病表現的差異性,如此才能掌握風濕病的特質對症下藥。
風濕病學的發展
風濕病在台灣的發展不像其他傳統學科,只有約莫二十來年歷史,成熟期則是近十年來的事。發展的基礎除了早期醫學前輩努力奠下的根基外,主要是得助於分子生物技術及免疫檢查的突飛猛進使的以前非常困難的檢查變的簡便而且敏感度也大為提昇。以前只能在醫學中心才能進行的檢驗現在在一般診所也能準確的檢查。
整體來說,台灣近代醫學發展始於日據時代。此時,醫學先進競競業業仔細檢查病人所呈現之臨床表徵(Symptom and Sign)以達成臨床診斷,此時醫學以「症狀醫學」為主。其後由於X光射線、超音波、以及內視鏡等影像儀器的蓬勃發展使人類有機會透由儀器觀查人體內部結構以及因疾病導致的組織變形,此階段醫學在於偵測器官組織的病理性結構異常(Structure Anomaly)或可稱之為「結構醫學」。
此其後醫學的進展在於提高影像之解析能力以提供更多的臨床資料,最重要的發展如定層X光技術(Tomography)、電腦斷層檢查(Computer Tomography)以及核磁共振檢查(Magnetic Resonanhce Image, MRI)等儀器的發明。至此,電腦斷層與核磁共振已開始利用疾病不同的病理特性來區分不同的疾病(如電腦斷層顯影劑與T1, T2 照影)可說是檢查史上的一大突破。近十年來另一醫學領域核子醫學也逐漸發展成熟。它最大的優點除了形狀影像之外便是評估組織器官的功能,使得醫學檢查大步前進至「功能醫學」。
陽電子放射斷層掃瞄(Positron Emission Tomography, PET)也有類似的優點。核子醫學另一領域則是Radio Immune Assay (RIA),所測量的範圍可至nano(微克)、pico(毫微克),此技術是內分泌學進展最重要的關鍵。近來則因分子生物技術及免疫學突飛猛進,醫學檢查正式進入「分子醫學」領域,所探討的主題範圍與傳統技術大為不同。它有能力評估致病的危險因子(Risk Factor)、基因結構異常、細胞訊號傳導異常、細胞表面及細胞質細胞核內重要胞器的缺陷。所討論的層次由組織器官細至染色體核甘酸,所研究的物質也由蛋白質進入DNA及RNA,診斷階段更由晚期的病理性形狀變化、中期功能異常,提早至極早期的分子訊號缺損。可以這麼說,如果你不知道簡單四個步驟可以取出人類染色體透明膠狀物質,摸得到感覺的到,那在考慮疾病時便不可能由這個角度切入。風濕病的診斷及治療除了須要有完整詳細的病史及檢查之外就是需要有這些精密的檢驗技術。

風濕病檢驗技術的進展
簡單來說,現代檢驗技檢的發展脫離不了電腦科技、免疫學及分子生物技術。驗驗原理特別是有關血清學檢查由最基礎的物理凝聚、溶血、擴散反應發展至利用單株抗體(Monoclonal Antibody)以及重組蛋白(Recombinant Protein)來偵測異常反應。檢驗時效以淋巴球次群(Lymphocyte Subpopulation)為例,由原先綿羊紅血球Roset Formation 粗略耗時的估計至今利用流式細胞儀(Flow Cytometer)數分鐘內完成檢查。檢查準確性以Extractable Nuclear Antigen (ENA)為例,早期Double Diffusion非常難以鑑定,至今利用西方點墨法(Western Blotting)測量SSA, SSB, Jo-1, Sclero-70, Sm和RNP,準確性大為提高。以前只能定性檢查(quality Identification),現在則要求定量評估(Quantitative estimation)。以前以人類視力計數,現在則以光電訊號取代,所取樣本數目也由數十個到數萬個如此誤差自然減少。另一進步則由侵入性檢查轉為非侵入性評估,由放射幅射危險改為非幅射之安全技術。
風濕病的範圍
風濕病種類非常之廣,除了器官局限性免疫病變之外約略可規列如下:
﹝一﹞ 廣泛性結締組織病變
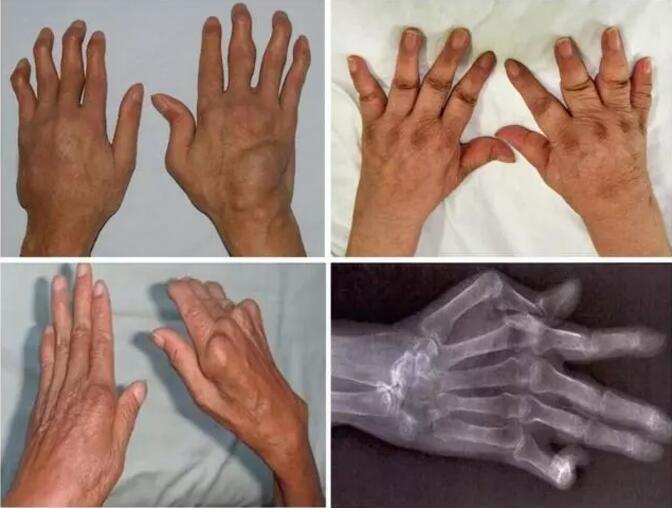
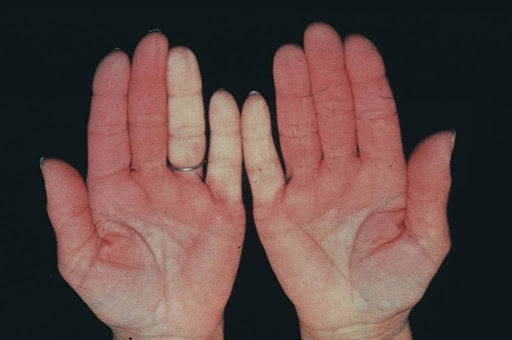
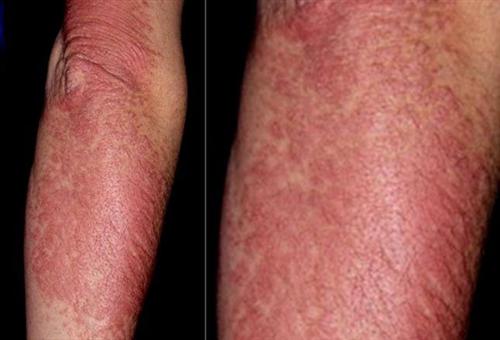
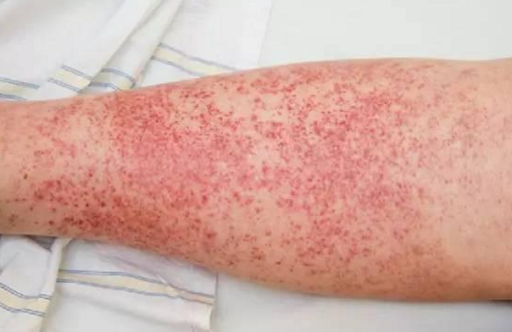
混合結締組織症
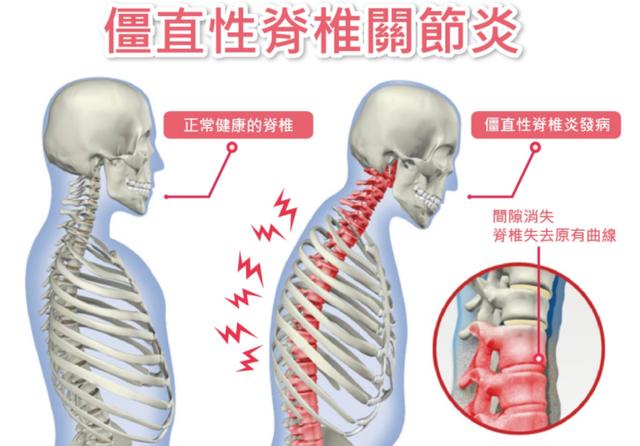
﹝二﹞ 脊椎炎 (僵直性脊椎炎、萊氏症、乾癬關節炎等)
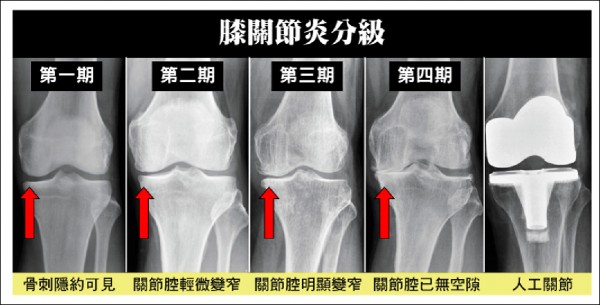
﹝三﹞ 退化關節炎
﹝四﹞ 感染性關節炎 (細菌病毒黴菌寄生蟲)

﹝五﹞ 硬骨軟骨肌腱連帶問題 (骨骼疏鬆、骨頭壞死骨、骨髓炎、軟骨炎等)

﹝六﹞ 軟組織症:肌膜痛炎(Myofascial pain)、背痛、肌腱炎、滑膜炎

﹝七﹞ 新陳代謝相關之風濕病
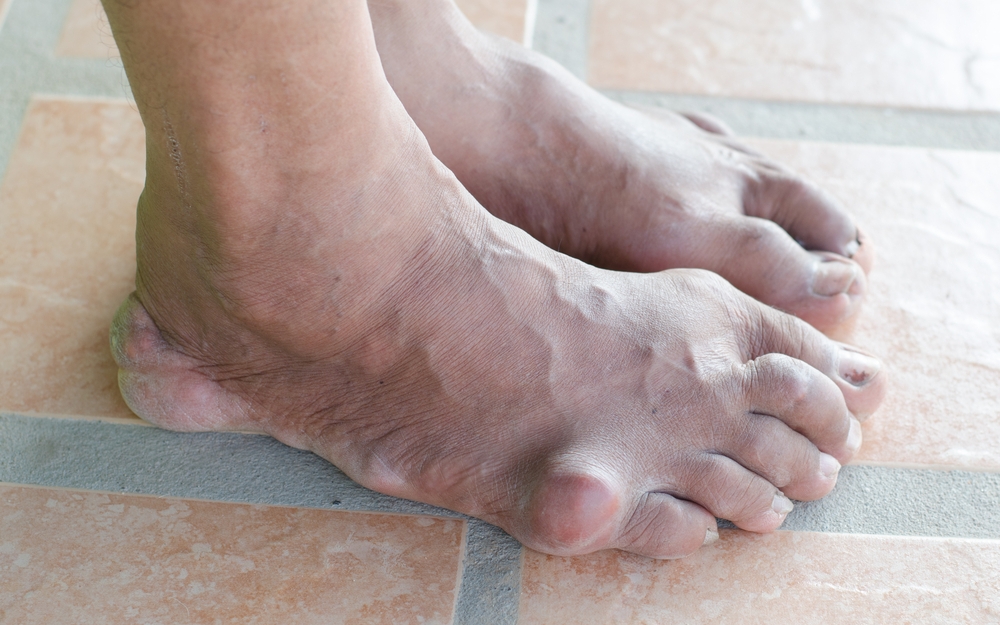
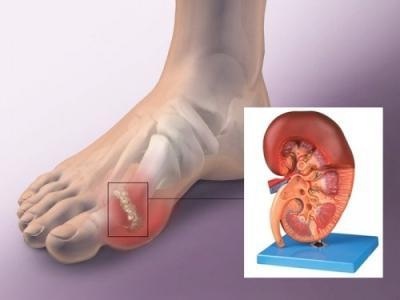

風濕病有那些特性呢?
綜合多年的臨床經驗約可綜合如下:
臨床出現的症狀可能僅只是一小部分,大部分的徵候可能仍然潛伏未現,就像冰山一角,隱隱現現,出現之後還會消失,潛伏症狀在未來也會不定時顯現。儀器偵側敏感度不足是其中原因之一,另一原因來自不詳細的問診及理學檢查。 從來沒有一種病像風濕病表現那麼多樣化及複雜性。紅斑性狼瘡可以攻擊身體任何一種器官及組織,所呈現的病癥多樣化可想而知。由病理變化來推測解釋臨床變化是很好的一種工具。有些病症偶而出現,而且出現幾年後才再出現。問診除了經驗之外,鉅細靡遺是最好的方法。
風濕病可攻擊多種器官,所以許多病變會在同一病人出現,如果忽略風濕病這種特質,不僅病人苦惱,治療醫師也忙進忙出一事無成。醫師必須特別謹慎,當有兩個系統同時波及時就必須仔細考慮有無風濕病的可能性。當有多系統病變時在十九世紀就考慮梅毒;二十世紀初就考慮結核病;二十世紀中葉考慮系統性紅斑狼瘡;二十世紀末葉則須多考慮Lyme disease以及愛滋病。前面提及變化的多樣及複雜性,並不是沒有脈絡可循。一件衣服只有一個地方可以整理順掛。治療風濕病也是一樣,把握重點,掌握病理變化,如此一切治療才能上軌道。如上所述,掌握時間的縱貫面是很重要的診斷技巧。輕微不起眼的病癥在數年前可能早已出現。如何綜合整理作出相關結論是相當重要的,不完整的資料要作出正確的診斷是很難的。
風濕病許多病人,一發現時就是非常的嚴重,如腦溢血、肺出血或心臟衰竭。特別是那些延誤療程或擅自停藥的病人。相反的,許多病人的症狀確很難去察覺。也許只是臉部一些小紅點而已。這些不顯現的症狀就可持續存在許多年不被發現,直到病情加重才驚然發覺原來這些蛛絲馬跡已然存在多年。風濕病另一大特性便是來來去去、反覆發作。好像海浪一波接著一波,中間間隔不等時間的緩和期。必須認識這種特性於病情穩定時不會急著減藥,病況加劇時也才不會雜亂無章。
為什麼風濕病越來越多?
其實不是越來越多,而是本來就存在這些病人。只是因為檢驗技術越來越精密,越能提早診斷原先找不出的病因,特別是分子生物學的長足進步使臨床風濕科醫師有更大的能力。其次是經濟發展,現代人越來越關心以前忽略的問題。吃都吃不飽時那有時間去注意風濕病早期細微的症狀。
風濕病是遺傳病嗎?
它不是遺傳病。但風濕病與某些基因調控異常的確有關。體質特異性會給下一代,但不表示下一代一定會得病,所以說不是遺傳病。
風濕病的診斷
由於多器官病變以及冗長的病程,一般多以美國風濕病學會診斷要項加成計算(ARA diagnostic criteria)。一般醫師常患的錯誤是誤以為一定要湊齊診斷點數才下診斷,須知此時病人已過治療的黃金期而喪失治療先機。要知道風濕病病程是一種機動性變化(Dynamic Disease process),過於食古不化將遺漏許多早期的病例。
風濕病的治療
風濕病的治療目前仍以類固醇Prednisolone為主,但仍須以每個病人量身裁處才能開出最適合的處方。考量因素包括病人年齡、併發疾病、症狀的急迫性與致命性、療效與副作用評估以及病人對於療程的配合度。治療方法則由以往單一高劑量Prednisolone、高治療風險進步到提早使用第二線免疫抑制劑(Immune Suppressor)或免疫調控劑(Immune Modulator),多藥物合併使用(Combined Therapy),脈衝治療(Pulse Therapy),保握治療黃金期(Golden Period),以及引進精密病情評估指標(Disease Activity Index)代替臨床觀察。至於細胞激素治療(Cytokine Therapy)、淋巴細胞改造治療(T cell Therapy)、蛋白胜鍵(Peptide Therapy)、或疫苗治療(Vaccine Treatment)也都有先期成功案例但離臨床還有一段距離。常用的類固醇與NSAID在臨床上也有一定的遵循準則在此不再詳述,但類固醇副作用過度宣染與莫名恐懼、類固醇無知爛用造成嚴重副作用、NSAID使用不當造成療效不佳而頻於換藥或照成腸胃道嚴重傷害則須提出特別小心以免造成病人難以彌補的重大傷害。
除了內科療法之外,適度使外科以及復健治療確可使療效產生加成效果。例如類風濕關節炎病人關節嚴重破壞時施行關節固定術;缺血性骨頭壞死引起疼痛可作骨關節置換術或減壓術;僵直性脊椎炎之游泳復健與括胸伸展運動;類風濕關節炎家居活動指導與輔助模具製作等都可為病人帶來相當大的幫助。風濕病治療是一群體工作,要得到最好的治療必須整合風濕科、骨科、復健科、職能治療師甚至心理復健專家的意見。過度偏重內科治療不但無法有效控制病情,所付出的藥物副作用也是相當可觀。善用科際整合技術加強風濕病治療效果,減少不必要之副作用正是所謂“借力使力攻乃有不破之理”。